 В Тюмени происходит нечто необычное: государство строит правильную систему помощи детям с ДЦП и их семьям. Такого нет ни в Москве, ни в Петербурге. Что за тюменское чудо?
В Тюмени происходит нечто необычное: государство строит правильную систему помощи детям с ДЦП и их семьям. Такого нет ни в Москве, ни в Петербурге. Что за тюменское чудо?
— Надо менять мировоззрение. ДЦП — это неизлечимое заболевание, его вылечить невозможно. Но можно и нужно научить ребенка и его родителей жить с этим недугом, — говорит Вера Змановская.
Вера Анатольевна — детский невролог, главный внештатный детский реабилитолог депздрава Тюменской области, главный специалист по детской реабилитации Минздрава РФ в Уральском федеральном округе.
Уже четвертый год под ее руководством в Тюмени происходит нечто необычное: государство строит правильную, передовую систему помощи детям с ДЦП на уровне региона. С выработкой маршрута длительной помощи каждому ребенку, с обучением родителей, с применением доказательных методов и даже с мобильным приложением, которое рассчитывает план врачебных действий в зависимости от степени и динамики нарушений у ребенка. Такого нет ни в Москве, ни в Петербурге. Для столиц это пока недостижимая мечта.
Реабилитация на доказательных принципах
— Вера Анатольевна, расскажите, что именно вы меняете в модели помощи детям с ДЦП в Тюмени?
— На протяжении последних 4-х лет мы пытаемся пропагандировать европейскую модель помощи детям с ДЦП. Моделей много — есть американская, есть австралийская. Но мы взяли за основу европейскую модель, перевели ее и пытаемся следовать принципам наблюдения за детьми с ДЦП.
Согласно этой модели, любая реабилитация ребенка с ДЦП должна основываться на четко-доказательных принципах. Это должны быть доказанные и эффективные методы лечения — Европа по-другому деньги тратить и не будет.
Эта модель показалась нам очень интересной. У всех детей, прежде чем брать их на реабилитацию, мы должны обязательно оценить реабилитационный потенциал. Потенциал ребенка сегодня великолепно оценивается. По той системе классификации, которая есть везде в мире, и которую мы очень тяжело, с трудом, но пытаемся понять в России.

— Что это за классификация?
— ДЦП имеет разные степени тяжести. Еще с 1997 года все европейские врачи следуют й системе классификации глобальных моторных функций. К сожалению, у нас в России она была принята официально только в 2014 году. Это очень серьезная шкала.
В этой классификации потенциал детей с ДЦП делится на V уровней моторных функций, и каждый уровень еще делится на возрастные периоды: 1,5-2 года; 2-4 года; 4-6 лет; 6-12 лет и 12-18 лет.
По этой шкале мы можем определить уровень двигательных нарушений уже в полтора года. И когда мы выставляем уровень моторных функций, система классификации прописывает все этапы развития ребенка до 18 лет.
Движение развивается по своим закономерностям. Если ребенок имеет I уровень движения, поставленный в полтора года, он имеет шансы 100-процентного овладения самостоятельной ходьбой до 2-х лет. Если ребенку выставляется II уровень, то значит он имеет шанс самостоятельно пойти до 4-х лет.
Если у ребенка III-V уровень нарушения моторных функций, то такой ребенко самостоятельно не пойдет, но дети III уровня могут пойти с дополнительными средствами реабилитации, дети IV уровня смогут сидеть с поддержкой. V уровень — это только лежачие дети, которым подвластно только удержание головы.
Дети IV-V уровня везде в мире сегодня переведены в статус паллиативных больных. И, видя ребенка в 1,5-2 года, мы можем уже прогнозировать его реабилитационный потенциал и понимать, какие методы реабилитации можно применить. Если речь идет о детях IV-V уровня, то реабилитация тоже осуществляется, но по другим принципам.
На большой группе пациентов нащи канадские коллеги показали, что дети разных уровней движения достигают максимума своего двигательного развития в определенный срок. Например, I уровень — это хорошо ходячие дети, которые достигают потолка своего уровня движения приблизительно в 4,5-5 лет, как и здоровые дети. Может быть они неправильно ставят ногу, имеют какие-то проблемы с координацией, но это дети, которые будут бегать, прыгать, заниматься спортом.
Дети III-IV уровней движения достигают максимум своего развития уже в 3,5-4 года, и мы уже о какой-то активации движения или какой-то стимуляции опорно-двигательного аппарата даже не говорим, потому что закономерности нас ограничивают этим сроком. Дети V уровня движения достигают двигательного потолка к 2,5-3 годам.
Эта система классификации помогает нам, врачам, когда мы аргументируем родителям исчерпание реабилитационного потенциала. Ведь сказать: «Ваш ребенок никогда не будет ходить» и не вложить в это ничего кроме эмоций, это неправильно, родители просто обидятся и уйдут.
«Заплачу любые деньги, только поставьте на ноги!»
— Вот приезжает мама издалека. Ребенку 8 лет, он «лежачий». Мама готова платить деньги любым частным структурам, которые ее убеждают: «Дайте только нам года два или три, и ребенок обязательно будет ходить самостоятельно». И мама, хватаясь за эту соломинку, слепо верит в эти обещания и ставит все состояние семьи на карту, продает квартиру и машину, все, что угодно, берет кредиты, они едут в эти центры и лечатся, а, в конце концов, не получают ничего, потому что закономерности движения никак не обойдешь.
Они приходят к нам, и мама говорит: «Научите ребенка хотя бы сидеть». Но если у него V уровень глобальных моторных функций (самый тяжелый), даже этого нельзя обещать сделать. Единственное, чем можно помочь, это улучшить контроль головы, может быть, улучшить захват руки, какие-то коммуникативные функции ребенка увеличить. У такого ребенка нужно бороться со вторичными ортопедическими проблемами (сколиозом, вывихом бедра, контрактурами).
Когда мы говорим о паллиативных детях, надо понимать, что основной принцип реабилитации для них — это накормить, чтобы они не голодали, чтобы в весе нормально прибавляли, и придать правильное положение телу в течение суток, чтобы предупредить образование вторичных осложнений. Вся реабилитация должна заключаться только в этом.
Основное, что мы рекомендуем такому ребенку — это снять боль, снять спастику, мы рекомендуем хорошие технические средства и советуем хорошо наладить питание ребенка (при тяжелом ДЦП это проблема). Вы знаете, ситуация меняется сразу же в семье, потому что у ребенка улучшается настроение, он перестает болеть, он накормленный, он перестает ломаться, потому что мы предотвращаем привычные патологические переломы. И мама уже не желает каких-то перемещений по стране и по миру в поисках волшебной реабилитации, потому что она видит нормальное, хорошее качество жизни ребенка.
Мы пытаемся говорить об этой системе классификации с родителями, у нас есть школы для родителей, где мы очень подробно разъясняем ее. Конечно, не все хотят принять эту информацию, потому что где-то внутри у каждого родителя теплится надежда, что ребенок пойдет. И когда мы определяем уровень двигательного развития, и мама понимает, о чем идет речь, не каждая может сразу принять эту информацию. Но все-таки потом соглашаются. По крайне мере, у нас есть четко аргументированные, определенные слова о том, что этому ребенку показано и что может предотвратить осложнения, которые могут привести к мучениям и смерти ребенка.
— Вопрос, который, наверное, задает вам любая мама, узнавшая про диагноз ДЦП у своего ребенка, – можно ли это вылечить?
— Это неизлечимое пока заболевание. Если копнуть глубже, откуда вообще берется ДЦП? Это нарушение управления движением, в первую очередь, нарушение антигравитационной системы. Мы, живя на планете Земля, жить без этой системы не можем. Мы сопротивляемся силам гравитации. Есть целые этажи в нашем мозге, которые помогают намбороться с силами гравитации. Это средний мозг, подкорковые ядра, мозжечок, кора. Если все это цело, то связи работают качественно, тогда мы хорошо боремся с силами гравитации, все в норме. Но как только происходит какое-то поражение мозговых структур – из-за гипоксии, инфекции и проч., могут запуститься механизмы разрушения.
Вот у недоношенного ребенка образовалась лейкомаляция головного мозга, то есть, разрушение мозга вокруг желудочков — это белое вещество, та часть мозга, где идут пути, например, от коры головного мозга к двигательным нейронам, мышцам, и если этот путь атрофирован, разрушился или даже частично разрушился, то качественного выполнения этой функции уже быть не может. То есть ДЦП это не проблема мышц, это проблема мозга. Если в мозге мы видим серьезные структурные повреждения, то в первую очередь пострадает качество движения.
Реабилиационный центр должен научить родителей
— Родился ребенок, отличающийся от обычного. Как сделать так, чтобы мама не осталась один на один с проблемой? Она не знает, к кому ей обращаться. Как сделать так, чтобы она имела четкую схему действий?
— Я расскажу на опыте нашего региона. У нас один на один мама никогда не останется с этой проблемой, благодаря тому, что есть определенные административные, организационные шаги в работе нашего медицинского сообщества.
Например, рождается ребенок с проблемой, но как узнать, это ребенок будет с ДЦП или ребенок, просто у которого есть некоторые проблемы?
Раньше годовалого-полуторагодовалого возраста специалист не имеет права говорить о таком диагнозе, потому что есть определенный ресурс восстановления нервной ткани.
Мы даже не можем предположить, какой это будет уровень движения. Может и будет проблема, но какого уровня никто не может сказать.
Но есть группа риска: если ребенок родился недоношенным, или доношенным, но с меньшей массой тела, чем предполагалось, если ребенок перенес внутриутробно какую-то инфекцию, или он после родов перенес какую-то инфекцию, которая серьезно влияет на структуру мозга, например, менингит, это может быть и гемолитическая болезнь, по системе AB0, по резус-фактору.
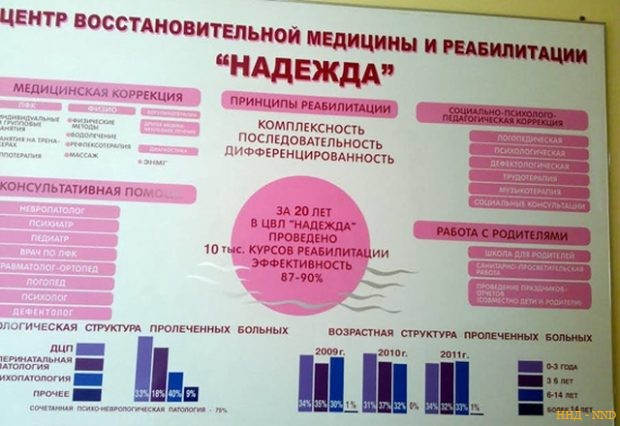
О таких детях в Тюмени мы сразу узнаем. Выписав детей группы риска домой, мы определяем им маршрут, эти дети обязательно должны прийти к нам в государственнный реабилитационный центр «Надежда». Более того, любая мама, если она видит, что что-то не так, может обратиться к нам в центр, абсолютно бесплатно, по направлению.
Комиссия врачей центра, в том числе неврологов, определяет: есть проблема у ребенка или беспокоиться не надо. Порой мы сами не можем сразу сказать, будут ли дальше проблемы в каком-то объеме, поэтому эти дети приглашаются еще раз — месяца через три. Так что мы наблюдаем группу риска с рождения.
Бывает, конечно, что мама приходит первый раз, когда ребенку уже год. У ребенка двигательная задержка, а она говорит: «Ну авось само пройдет, да у соседки так же все было, все потом нормально было». Ищет себе оправдания.
— А какова роль родителей в процессе реабилитации ребенка с ДЦП?
— Считается, что самое главное, на чем строится реабилитация ДЦП, это терапия движения. Понятно, что движение занимает в жизни очень важное место, а уж ребенок, который имеет двигательные проблемы, обязательно должен заниматься движением ежедневно.
Но никакого здравоохранения никогда не хватит, чтобы 365 дней в году поддерживать двигательную активность детей. Родители правильно понимают, что заниматься с ребенком нужно постоянно, но думают, что это должен сделать какой-то инструктор или физиотерапевт. Ищут все новые и новые курсы реабилитации. Государственное здравоохранение может предложить терапию лишь 1-2 раза в год, и родители обращаются ко всем, включая депутатов и фонды: «Нам надо туда курс, сюда курс».
Мы должны менять это мировоззрение. Специалист должен показать, как это делать, научить родителей, а родитель должен продолжать занятия. Когда у ребенок осваивает какое-то более совершенное движение, специалист дает новые задания. Для этого и существует реабилитационный центр, где специалист говорит родителям, что и как делать.
— Это было изначальной установкой вашего центра «Надежда»?
— Нет. И у нас был период, когда мы посылали детей «лечиться», например, в Израиль. Но мы прекрасно понимали, что денег не хватит, чтобы всех детей куда-то посылать из регионов. Со временем пришли к тому, что создавать надо что-то здесь. Сейчас есть такая тенденция — деньги региона должны оставаться в регионе. Это правильно.
Я работаю в центре «Надежда» (официальное название — ГАУЗ ТО «Детский психоневрологический лечебно-реабилитационный центр «Надежда». — прим. ред.) с 1992 года, в должности заместителя главного врача с 2001 года. Вся моя научная деятельность была посвящена методикам работы с ДЦП, поэтому здесь мы смогли организовать врачебную отборочную комиссию, когда три раза в неделю мы ведем прием, и дети Тюмени и области приезжают к нам с любыми проблемами – ортопедическими, неврологическими, психопатологией и мы подбираем оптимальный маршрут реабилитации для этого ребенка, учитывая те факторы, о которых мы говорили раньше.
Секрет иппотерапии: в движении есть смысл
— Сегодня мы, в частности, развиваем иппотерапию. Никто не выздоровеет от этой терапии, но это — определенный тип стимуляции движения. Если ребенка даже с тяжелым уровнем ДЦП посадить в седло лошади или даже без седла посадить на лошадь, то за счет температурного воздействия (лошадь горячее человека), расслабляются мышцы, и ребенок может чувствовать себя лучше. Удержать себя на лошади всегда сложнее, чем просто лежать на кушетке, поэтому включаются механизмы антигравитации, это более шоковые включения, которых мы не можем добиться на гимнастике, ну и общение с животными – это позитив.
Даже если ребенок будет ездить 2 раза в неделю на иппотерапию, у него появится мотивация к движению, потому что без мотивации не существует движения.
Нет движения ради движения! Можно тысячу раз совершить разгибание локтевого сустава, ребенок никогда не поймет, для чего ему это надо. А если он будет тянуться за игрушкой или пытаться накормить себя, то есть двигаться ради чего-то, это обязательно будет иметь закрепление в голове, и иметь какое-то практическое значение.

— Всегда ли мамы выполняют ваши рекомендации? И как вы добиваетесь того, что мама вам доверяет, ведь это важно — доверять врачу.
— В первую очередь, человеческие взаимоотношения играют роль. Вот скажите, кому бы вы поверили? За что вы человека выбираете себе в друзья? Наверное, человек должен быть открытым, честным и правдивым, да?
Заходит пациент на прием, ты должен убедить человека в правильности того, что ты сказал. Это сложно сделать человеку, который не смотрит в глаза, которого интересуют только бумажки, и не интересует человек.
Если заносят ребенка с V уровнем, он лежит без движения, и врач начинает говорить о нем в третьем лице, тогда к нему не будет нормального отношения, как к врачу. И мы должны понимать, что ребенок может понимать, о чем говорят.
Это самое важное — расположить к себе. А если ты не знаешь имени матери, то говорить и обращаться к тебе вообще бесполезно.
У нас отношения с родителями выстраиваются как с очень хорошими друзьями. Они могут позвонить мне в любое время, я могу даже фамильярно где-то поговорить, процесс убеждения — как со своими детьми должен быть. Но что бы так делать, надо быть очень компетентным, очень грамотным в профессиональных вопросах.
Вы должны уметь честно сказать, что ребенок не пойдет из-за проблемы в тазобедренном суставе, и когда ваше мнение совпадет с тем, что мама прочитает в компетентных источниках, то это будет многого стоить.
Врачи: хорошие или плохие?
— Почему у нас в России есть «хорошие» и «плохие» врачи? Потому что нет стандартов. Например, приходит мама ребенка с ДЦП к врачу на прием, и он говорит, глядя на снимок тазобедренного сустава: «Ну у вас тут все неплохо, оперировать не надо». Приходит к другому врачу, и тот говорит: «Обязательно надо оперировать!»
Естественно, что маме ближе, чего она больше хочет, то она и выберет. Но это неправильно! Существует определенный стандартный доказательный критерий, который четко говорит, когда нужно оперативное лечение. Но у нас в России такие критерии не используются. У нас навскидку, потому что врач «так думает», а когда мама идет проверять у другого врача, он скажет, что «думает вот так». Но не может быть вот этого «я думаю». Должно быть четко стандартизированное системное наблюдение.
Если индекс миграции головки бедра из вертлужной впадины более 40%, то это стопроцентные показания для оперативного лечения. Это везде в мире отработано. Если мы видим, что вот уже 40% миграции, мы маме честно говорим, что после 40 % никакого самовыздоровления быть не может, весь мир это доказал. И когда это не «мое мнение», когда это мнение давно доказано медицинским сообществом, у матери возникает гораздо больше доверия.
У нас в регионе у каждого врача есть мобильное приложение — шведская программа, в которую мы загружаем данные.
Например, ребенок IV уровня по системе глобальных функций, шеечно-диафизарный угол — 150 градусов, индекс миграции 35% и ему 8 лет, компьютер считает и выдает результат — ситуация стабильная. Можно поменять любое вводное, например, ввести другой возраст, результат сразу изменится, риск вывиха станет равен 30%. Программа сразу покажет, что надо делать с ребенком.
Я даю маме указания, упражнения. Мама приходит через полгода, показывает новый снимок и там индекс миграции уже 40%, я говорю: «У вас же было 35, а сегодня уже 40, делали вы то, что я говорила?» И мама отвечает — нет, ребенок плакал, не давался. Я честно скажу такой маме, что это слабость, ее жалость навредила ребенку.
Поэтому мама в следующий раз, получив рекомендации, сделает все — распишет себе план дня и будет этим заниматься, четко следуя инструкциям врача. Но все это будет работать, когда есть доказательства, четко подкрепленное цифрами!
А когда это всего лишь «я думаю», никого это никогда не убедит. Вам нравится один цвет, мне нравится другой. «Я поеду в Китай, потому что там лучше лечат». Там не лучше лечат, там делают то же самое, только интенсивно, то, что мама в принципе должна делать дома сама, то есть, гимнастику 4-6 часов, растяжки. Это должно быть прописано каждый день, это — великий труд мамы, а там инструктор за деньги это делает. Легче же поехать и за деньги это сделать, чем дома этим заниматься. Вот проблема-то в чем.
Дайте мне объединяющее звено
— Вы говорили о мультидисциплинарой команде, которая у вас работает с детьми, это — невролог, ортопед, реабилитолог, физиотерапевт, психиатр. А как вам удалось создать такую команду, которая работает вместе?
— На бумаге это все давно прописано. Но мы можем тысячу раз говорить, что мы — мультидисциплинарная команда и перечислять невролога, ортопеда и т.д., а они могут работать каждый сам по себе. Например, специалисты должны работать в одном месте — это очень важно, потому что если один работает в одном конце города, а другой – в другом, и эти люди не знакомы между собой, и они владеют разными методиками, то они никогда не договорятся.
Главная идея этого всего — специалисты должны договориться между собой, кто и что делает и на каком этапе.
Расскажу на примере, когда ребенок прооперирован по поводу ДЦП. Проводится тяжелейшая операция, одномоментное многоуровневое ортопедическое вмешательство, на трех уровнях рассекаются кости, удлиняются мышцы, ему одну ногу делают 6 часов, через две недели другую, потом ребенок должен пойти в реабилитацию. Как все надо организовать, чтобы все прошло правильно, и он в течении двух лет восстановил движение?
Чтобы попасть на операцию, у ребенка должен быть нормальный статус питания, потому что иначе ему никогда не восстановиться после операции, и он должен иметь нормальный респираторный статус, его должен обследовать педиатр, ортопед, эндокринолог, диетолог, гастроэнтеролог. Они могут каждый по-своему обследовать, но, если они не переговорят между собой, они не смогут решить, что приоритетом является белково-энергетическая недостаточность и ребенка прежде всего надо накормить, надо поставить ему гастростому. А значит надо связаться с хирургом, который эту гастростому поставит, и связаться с тем, кто ее должен купить, потому что она стоит денег и не все учреждения могут обеспечить ее, а через эту гастростому нужно вводить питание, которое стоит 1000 рублей в сутки. И чтобы найти эти деньги, надо связаться с благотворительными фондами.
Если специалисты между собой не договорились, то грош цена будет любой рекомендации. Должно быть какое-то организующее звено, наверное, это должно быть какое-то одно учреждение, которое объединит это все, и врач-куратор, который всех координирует.
Предположим, я — это объединяющее звено. Я вижу все рекомендации, которые дали специалисты. Я должна критически отнестись ко всем рекомендациям, и я понимаю, что на этом этапе реально найти деньги, сделать гастростому, найти питание, ребенка накормить, проследить его в течении полугода, и организовать ему поездку на оперативное лечение. Это — первый этап.
Ребенку сделали операцию, и он приезжает домой. Для того, чтобы ребенка вести в послеоперационном периоде, ему нужны ортезы. Для того, чтобы они появились, они должны быть прописаны в ИПР, потом надо простоять определенное время в очереди, и только потом получить. Порой может пройти от 6 до 12 месяцев, чтобы получить то, что тебе необходимо. Но если ребенок прооперирован, то через 6 недель ему снимают гипс, и нужен ортез, если его нет, все хирургические вмешательства сходят на нет.
Куратору, который объединяет эту мультидисциплинарную команду, нужно проработать этот маршрут. Для того, чтобы обмануть нашу медленную бюрократическую машину, мы должны узнать, что ребенок прооперирован, в этот же день. Мы даем родителю памятку, где прописано: если ваш ребенок прооперирован, то вы должны сегодня же позвонить диспетчеру в центр и сказать, что вам сделана операция.
Этот диспетчер должен принять информацию и передать ее в протезно-практическое предприятие, там уже знают об этом пациенте, какая-то квота должна быть для него оставлена. И вот ребенок приезжает к нам, ему надо уже снять гипс, и сделать слепок, чтобы сделать ортез, но ортез же за сутки не сделаешь, это делается минимум две недели. А за две недели уже можно все потерять. Поэтому снимается гипс, но только половина, делается заготовка — слепок с ноги, и снова надевается лангета, и две недели он еще живет в лангете, чтобы удержать эффект операции. И в этот момент все финансовые вопросы уже отработаны. Ровно через 4 недели он должен попасть к нам на комиссию.
Здесь опять включается наша команда. Потому что если мы все по разным кабинетам его посмотрим, то каждый решит, что надо, но этого будет недостаточно. Потому что каждый раз мы решаем индивидуально задачу — этот ребенок больше реагирует на боль, у этого проблема пролежней, например, у этого спица начала выходить, здесь надо медикаментозную коррекцию провести лучше, нерв, например, растянулся под гипсом и парализовался, его надо восстановить.
У нас в центре куратором обычно является невролог. Но это не обязательно даже должен быть невролог. Главное, чтобы это был неравнодушный человек, который должен объединить между собой людей или учреждения.






